A obesidade é um dos assuntos mais importantes da medicina moderna, não só da pediatria. Independentemente da área médica em que você atua, não será mais uma opção não atender pacientes com excesso de peso. Estamos vivendo uma epidemia.
O número de crianças com obesidade só cresce. Em 2016, tínhamos uma prevalência de obesidade de 17,6% em meninos entre 5 e 9 anos de idade. A projeção é que em 2030 essa prevalência nesta faixa etária suba para 22,8%. Serão mais de 7 milhões de crianças com obesidade no Brasil entre 5 e 19 anos em 2030 (dados da World Obesity de 2019).
Em adultos não é diferente. Pelos números crescentes, estima-se que mais de 40% da população adulta terá obesidade em 2035. Sem contar com os adultos com sobrepeso, quadro menos grave que a obesidade.
É importante termos conhecimento desses números até para conseguirmos avaliar o impacto de qualquer intervenção. Sem intervenções substanciais para prevenir e tratar a obesidade infantil, o número de crianças em idade escolar e adolescentes que vivem com obesidade deverá aumentar cada vez mais, com todas as suas consequências.
Qual a explicação para esse aumento acentuado?
Os índices de obesidade vêm aumentando desde o final da década de 70, início dos anos 80, no mundo todo. O que aconteceu desde então? Uma tendência a ficarmos cada vez mais sedentários e uma piora do nosso padrão alimentar, com um maior consumo de alimentos ultraprocessados.
Houve uma modificação no ambiente, enquanto nossa biologia permanece a mesma. Há milhares de anos, tínhamos escassez de comida, tínhamos que caçar para comer, andávamos muito e comíamos pouco. Quem conseguia poupar mais energia, sobrevivia. E agora temos praticamente a mesma genética (poupadora de energia) em um ambiente totalmente diferente, com abundância de alimentos.
Diante deste cenário, o que podemos fazer?
A primeira coisa é não subestimar a gravidade e a complexidade do problema. A obesidade é uma doença crônica, multissistêmica e recidivante. Tem fisiopatologia própria e deve ser prevenida e tratada.
E abro um parêntese: considerar a obesidade uma doença não é gordofobia. Gordofobia é extremamente frequente e devemos combatê-la. Mas podemos fazer isso sem negar que seja um problema de saúde e que pode e merece ser tratado. Não devemos romantizar a obesidade.
Já foi comprovado, por meio de estudos de autópsia de crianças e adolescentes falecidos por morte de causa externa, que a doença aterosclerótica tem início na infância. Também, que a obesidade, a dislipidemia e a hipertensão são fatores de risco para esse início precoce, acelerando sua progressão.
Além disso, é grande a chance de uma criança acima do peso que não recebe tratamento vir a ser um adulto também com excesso de peso. A obesidade diminui a expectativa de vida do indivíduo.
O ideal seria prevenir o excesso de peso?
Sim, com certeza. Prevenção seria o ideal. Como o tratamento da obesidade não é fácil, o nosso foco deveria ser na prevenção. Infelizmente, as estatísticas mostram que nós não estamos conseguindo prevenir esta condição.

Como seria essa prevenção?
Podemos atuar desde o pré-natal, para que a mãe tenha um ganho de peso adequado durante a gestação. Já se sabe que o ganho de peso excessivo durante esta fase predispõe à obesidade do filho.
Devemos apoiar o aleitamento materno. O aleitamento materno exclusivo, pelos menos até os 4 meses de vida do bebê, já reduz em 22% o risco de obesidade nessa criança.
Podemos promover hábitos de vida saudáveis para todos da família nas consultas de puericultura.
E fazer o acompanhamento regular do crescimento durante toda a infância e adolescência, utilizando a curva de IMC (índice de massa corporal) desde o nascimento. Devemos intervir precocemente quando a curva de peso e IMC estiverem ascendentes.
Diagnóstico e intervenção precoces são muito importantes.
Qual um erro frequente no manejo desses pacientes?
Além de subestimar a gravidade da doença, é um erro frequente subestimar a sua complexidade. Precisamos parar com essa visão simplista e preconceituosa de que alguém fica acima do peso simplesmente porque consome mais calorias do que gasta.
A obesidade é uma doença de natureza complexa e multifatorial decorrente da associação entre fatores ambientais, hormonais, genéticos e epigenéticos.
Mas a sociedade tende a achar que uma pessoa com obesidade está assim por escolha própria, por preguiça, desleixo, por fraqueza de caráter, por falha moral e por aí vai… Muito frequentemente os próprios profissionais de saúde têm essa visão e não gostam de atender esses pacientes.
As crianças e adolescentes com obesidade já convivem com o estigma da doença, que só vem aumentando, por sinal.
O sofrimento emocional decorrente da obesidade é o principal motivo pelo qual procuram ajuda.
A abordagem desses pacientes e de suas famílias deve ser cuidadosa. Uma palavra ou termo utilizado de maneira inadequada durante a consulta médica pode ser percebido pelo paciente como julgamento, crítica – mesmo tendo sido feito na melhor das intenções.
A linguagem importa e não precisamos mudar a língua portuguesa para tratar o paciente com respeito e empatia.
Por exemplo: devemos evitar chamar o paciente de obeso. O paciente não é obeso; ele está com obesidade. Assim como não falamos paciente canceroso, falamos paciente com câncer. Também podemos evitar o termo excesso de gordura. Uma palavra melhor seria excesso de peso, ou peso acima do considerado saudável.
A genética tem muita influência?
A genética desempenha um papel importante no fenótipo nutricional. Mesmo em um mesmo ambiente, pessoas têm índices de massa corporal diferentes de acordo com a predisposição genética para a obesidade.
Ela pode influenciar de 40 a 80% do fenótipo. Quanto mais grave a obesidade, maior é a influência da genética.
Estudos da década de 90, que acompanharam o crescimento e desenvolvimento de gêmeos monozigóticos e dizigóticos que foram separados na infância, mostraram 70% de concordância no índice de massa corporal entre os irmãos, mesmo vivendo em ambientes completamente diferentes, com famílias diferentes.
Mas a pessoa com excesso de peso come mais e pior?
Muitas vezes sim. Diversos genes relacionados à obesidade são expressos no cérebro e influenciam o comportamento alimentar.
Já foi estudado o comportamento dos pacientes com excesso de peso, mostrando que esses indivíduos, em comparação com os de peso normal, parecem ser mais sensíveis às sugestões alimentares do ambiente. Podem apresentar uma impulsividade maior para comer.
As pessoas com excesso de peso podem apresentar uma desregulação do hipotálamo, que é uma região no cérebro responsável pelo controle da fome e da saciedade. Os pacientes com excesso de peso realmente têm mais fome.
Quais seriam as especificidades da criança com excesso de peso?
Bem, se o adulto com obesidade não tem culpa, a criança muito menos. Afinal, ela não tem controle do ambiente em que está inserida.
Na prevenção e tratamento da obesidade infantil não devemos olhar somente para a criança. Devemos olhar especialmente para os pais, que são modelos para os filhos. Os pais são exemplo.
O ideal é não ter em casa alimentos que não devemos consumir no dia a dia.
Sabemos que a indústria alimentícia utiliza estratégias de neuromarketing que associam seus produtos a aspectos positivos e sedutores (emoções positivas, saúde) para sutilmente influenciar seu consumo. Então, é difícil resistir não comprar. Precisamos ficar atentos!


O que mais podemos fazer?
O como se come é tão importante quanto o que se come. Devemos orientar refeições agradáveis em família, com atenção plena (sem uso de telas), respeitando a fome e a saciedade da criança.
Porém, a alimentação é apenas um detalhe da consulta de um paciente com excesso de peso. Devemos focar na mudança do estilo de vida.
É importante a prática de atividade física regular, um sono adequado, orientar o manejo do estresse, limitar o tempo de tela e incentivar os relacionamentos sociais.
Mais de 2 horas por dia de tempo de tela está associado a um risco 67% maior de obesidade.
E qual a dieta recomendada para os pacientes com excesso de peso?
Cada indivíduo, cada família é única, tem suas próprias demandas e dificuldades. Por isso, não existe uma dieta que seja ideal para todos.
Eu nem utilizo esse termo dieta. Um termo melhor seria alimentação saudável, que é aquela baseada em comida de verdade.
É importante orientar a redução do consumo de alimentos ultraprocessados. A fonte de calorias importa.
Os alimentos ultraprocessados e hiperpalatáveis que são aqueles com excesso de açúcar, sódio e gordura em diversas combinações (sorvete, chips, biscoitos, bolos) são irresistíveis para o nosso cérebro. Afinal, eles ativam um sistema de recompensa, estimulando a produção de dopamina, o hormônio do prazer. Por isso é tão difícil parar de comer mesmo estando saciado.
Limitar o consumo de alimentos ultraprocessados pode ser uma estratégia efetiva na prevenção e tratamento da obesidade.
Mas como convencer as famílias nessa mudança de hábitos?
Essa palavra, convencer, já mostra que a estratégia geralmente utilizada pelos profissionais de saúde não é a correta. Ninguém convence outra pessoa a fazer nada. A pessoa tem que querer fazer por ela mesma. Ela tem que achar os motivos dela para a mudança e escolher o caminho que ela quer seguir.
Nesse sentido, a entrevista motivacional pode ajudar na abordagem da obesidade infantil.
O uso da entrevista motivacional para trabalhar mudanças de comportamento tem se mostrado mais efetiva do que abordagens tradicionais. Estas colocam o médico numa posição superior, autoritária, de detentor do conhecimento, prescritor e totalmente responsável pelos resultados.
Uma estratégia muito utilizada e que não funciona é aquela baseada no medo: “se você não fizer isso vai ficar com problemas nos rins e pode morrer”. Mesmo feita com a melhor das intenções, isso não ajuda. Pelo contrário, paralisa.
A entrevista motivacional é uma conversa colaborativa que envolve escuta cuidadosa do paciente, com empatia e sem julgamento, que respeita a autonomia do paciente, ou seja, as decisões são tomadas em conjunto. Essa técnica ajuda o paciente a encontrar suas próprias razões para querer mudar.
E seria recomendado um acompanhamento?
Sim. A Academia Americana de Pediatria publicou recentemente uma diretriz para avaliação e tratamento de crianças e adolescentes com obesidade. Ela recomenda que esses pacientes recebam acompanhamento regular, longitudinal e intensivo por equipe multidisciplinar. Os encontros devem ser de pelo menos 26 horas ao longo de 3 a 12 meses.
Para ajudar a família na mudança do estilo de vida podemos estipular uma meta SMART, ou seja:
- Específica (Specific);
- Mensurável (Measurable);
- Atingível (Attainable);
- Relevante (Relevant);
- Com tempo estipulado (Time based).
O foco do tratamento deve ser no processo de mudança e não no resultado. Exemplo: ao invés de estabelecer uma meta genérica e focada no peso (emagrecer alguns quilos), podemos estabelecer: tomar um café da manhã saudável, por pelo menos cinco dias da semana (de segunda a sexta).
Abaixo, temos mais um exemplo de uma meta SMART que pode ser definida pelo paciente em conjunto ao profissional:
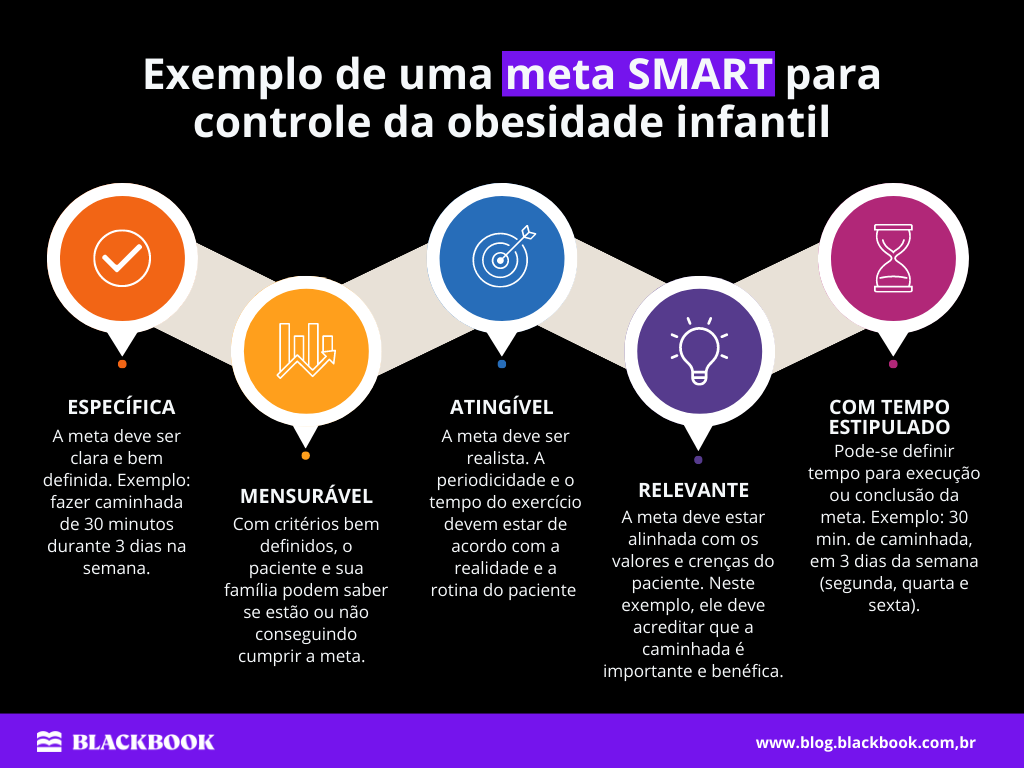

Lembrando que a meta deve ser estabelecida com o paciente e não imposta a ele. E na consulta subsequente, se o paciente não tiver conseguido atingir a meta estabelecida, pode ser que ela esteja difícil demais.
Devemos ajudar o paciente a encontrar uma meta mais realista.
Hoje já temos o conceito de obesidade controlada, que é quando o paciente consegue perder alguns quilos e manter o peso, mesmo sem ter chegado no peso “ideal”. Esse controle já pode trazer grandes benefícios.
Sabemos que a perda de 10% do peso corporal já reduz em 22% o risco de desenvolver síndrome metabólica que está associada a problemas do coração, AVC e diabetes.
E o uso de medicamentos está indicado na criança?
O uso de medicamentos é outro ponto que, infelizmente, também carrega muito preconceito.
Pode sim ser necessário o uso de medicamentos como um complemento, ou seja, em associação às mudanças no estilo de vida.
Devemos sempre considerar as indicações, riscos e benefícios dos medicamentos. Temos tido grandes avanços recentes nesta área. Alguns deles são aprovados para uso a partir dos 10-12 anos de idade. Mas podem ser considerados até em crianças mais novas dependendo da gravidade e especificidade de cada caso.
Até o momento estamos perdendo a luta contra a obesidade infantil. Espero que esta realidade mude nos próximos anos.
Para saber mais sobre a obesidade infantil, acesse o conteúdo completo no app Blackbook. Aproveite os 7 dias grátis para experimentar todas as funcionalidades!


É médica formada pela Universidade Federal de Minas Gerais (2004) e especialista em endocrinologia pediátrica desde 2008 (HC- UFMG).
Fez mestrado e doutorado em saúde da criança e do adolescente na mesma universidade.